
L'onychomycose, également connue sous le nom de mycose des ongles, est une lésion de la plaque de l'ongle et des structures environnantes causée par une infection fongique. Les ongles infectés par des champignons changent de couleur et de transparence, deviennent cassants, rugueux, épaissis, s'écaillent et s'effritent. Lorsque cela se produit, les tissus situés sous ou à proximité de l’ongle peuvent devenir rouges et enflés.
La mycose des ongles est une maladie très courante. Selon les statistiques, l'onychomycose touche 8 à 26, 9 % de la population mondiale et, en Russie, le nombre de personnes avec ce diagnostic varie de 4, 5 à 15 millions de personnes.
L'onychomycose survient généralement chez les patients de plus de 40 ans. Dans le même temps, il n'existe pas de statistiques uniformes sur la fréquence d'apparition de la maladie chez les hommes et les femmes, les opinions des auteurs diffèrent. En Russie, la mycose des ongles est plus fréquente chez les hommes. Dans le même temps, les femmes sont une fois et demie plus susceptibles de consulter un médecin - cela est peut-être dû à une attitude plus attentive à la santé et à l'apparence des ongles des pieds et des mains. Les photos peuvent paraître choquantes.
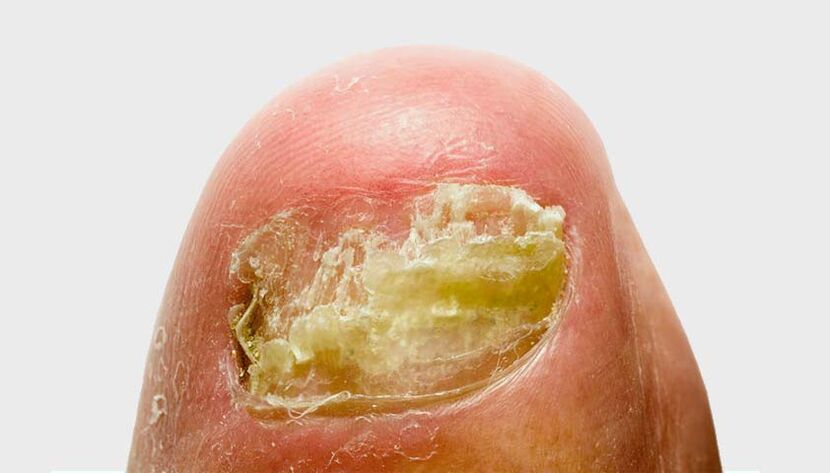
Dans environ 80 % des cas, les ongles des pieds sont touchés par la maladie. Plus rarement, l'onychomycose affecte les ongles. Les chercheurs ont identifié des facteurs qui augmentent considérablement le risque d'onychomycose. Ils peuvent être grossièrement divisés en deux groupes.
Facteurs de risque externes (exogènes) de développement de l'onychomycose :
- blessures aux ongles;
- port prolongé de chaussures serrées et non respirantes ;
- Séjourner dans un climat chaud et humide.
Facteurs de risque internes (endogènes) de développement de l'onychomycose :
- Âge du patient : La maladie est plus fréquente chez les personnes de plus de 40 ans ;
- obésité;
- immunité réduite;
- Maladies concomitantes : diabète sucré, maladie thyroïdienne, varices ;
- pieds plats et autres déformations du pied ;
- Utilisation au long cours de certains médicaments : antibiotiques, cytostatiques, corticoïdes.
Le facteur familial joue un rôle particulier dans la propagation de l'onychomycose. Selon les statistiques, 55 % des patients de la famille souffraient de mycose des ongles.
Vous pouvez être infecté par l'onychomycose par contact direct avec une personne infectée, ainsi que par des articles ménagers - vêtements, chaussures, produits d'hygiène (gant de toilette, serviettes).
Les infections surviennent dans les lieux publics, notamment dans les salles de fitness, les salles de bains, les saunas et les piscines. Les écailles contenant des champignons pathogènes finissent sur les sols, les bancs, les allées et les treillis. Dans de telles conditions, les champignons continuent de se multiplier et trouvent bientôt de nouveaux hôtes.

Les champignons responsables de l'onychomycose se reproduisent bien dans des conditions d'humidité élevée. De plus, vous pouvez attraper l'onychomycose dans un salon de manucure ou de pédicure si le maître ne respecte pas les règles d'hygiène et de stérilisation des instruments.
Causes de l'onychomycose
Il existe environ 50 espèces de champignons qui peuvent affecter la plaque à ongles. Dans le même temps, les dermatomycètes du genre Trichophyton représentent jusqu'à 80 à 90 % des onychomycoses des pieds et jusqu'à 36 % des onychomycoses des mains.
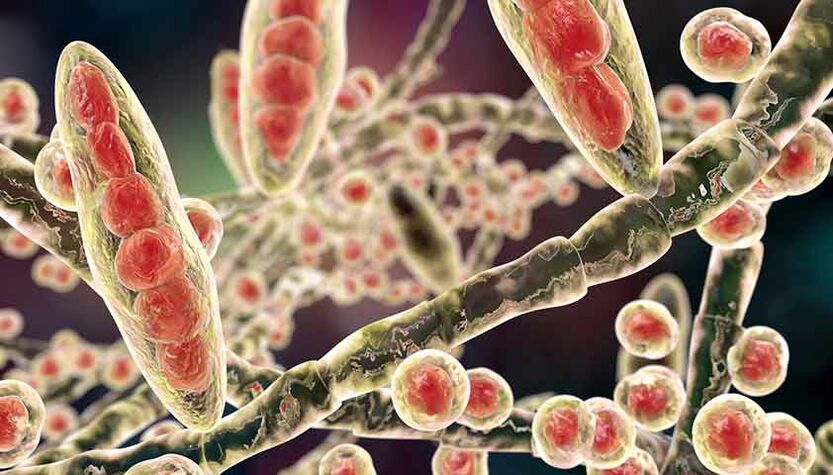
Les dermatomycètes sont des champignons microscopiques qui attaquent la peau, les cheveux et les ongles. Les deuxièmes agents pathogènes les plus courants de l'onychomycose sont les levures du genre Candida (Candida). La candidose des ongles survient dans 5 à 10 % des cas. Les agents responsables de l'onychomycose moins courants sont les moisissures – Aspergillus (Aspergillus), Fusarium (Fusarium), Scopulariopsis (Spoculariopsis).
En pratique, la plaque à ongles est endommagée par plusieurs types de champignons à la fois. Il s'agit le plus souvent d'une combinaison de deux types de dermatomycètes ou variantes de « dermatomycètes + levure », « dermatomycètes + moisissures ». Dans environ 10 % des cas, le patient est infecté par trois types de champignons ou plus.
Types d'onychomycose
En dermatologie russe, on distingue trois types d'onychomycose selon les manifestations cliniques de la maladie.
Principaux types d'onychomycose :
- normotrope : la forme de la plaque de l'ongle ne change pas, tandis que des rayures blanchâtres et jaunâtres sont visibles dans l'épaisseur de l'ongle ;
- hypertrophique : la plaque à ongles s'épaissit sensiblement, devient cassante et présente des bords irréguliers ;
- dystrophique : la plaque de l'ongle s'amincit et se sépare du lit de l'ongle.
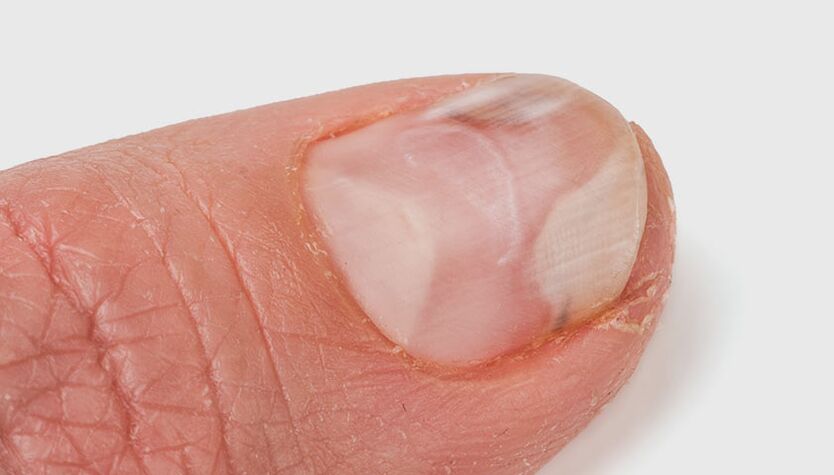
Il existe quatre types d'onychomycose selon la manière dont le champignon a pénétré la peau et les ongles.
Types d'onychomycose selon le lieu de pénétration et de propagation du champignon pathogène dans la plaque à ongles :
- superficiellement blanc : Le champignon colonise la partie supérieure de la plaque unguéale. Des lésions blanchâtres apparaissent sur l'ongle. À mesure que l’infection se propage, l’ongle devient gris-brun et commence à s’effriter ;
- Sous-unguéal distal-latéral : Le champignon pénètre dans la peau au niveau des plis de l'ongle ou du bord libre de l'ongle. La plaque à ongles devient plus épaisse, jaunit, s’effrite puis s’éloigne du lit de l’ongle.
- sous-unguéal proximal : le champignon se propage depuis les plis de la peau et des ongles jusqu'à la plaque unguéale et plus profondément. Des taches apparaissent sur l'ongle au niveau du trou et du lit de l'ongle. La plaque à ongles se décolle ;
- totalement dystrophique : toute la plaque unguéale est touchée. Il semble très épaissi et prend une couleur jaune sale. La surface de l'ongle devient inégale.
Une fois que la colonie fongique arrive sur la plaque de l’ongle ou sur les structures environnantes, elle commence à se développer vers la matrice – la zone de croissance située à l’arrière du lit de l’ongle. On pense que plus l'ongle pousse vite, plus il déplace efficacement la colonie fongique et plus la guérison de l'onychomycose est rapide. Ce mécanisme explique également le fait que la mycose des ongles touche principalement les personnes de plus de 40 ans : leurs ongles poussent nettement plus lentement que ceux des jeunes.
Symptômes de l'onychomycose
À mesure que l'onychomycose progresse, les symptômes de la maladie s'aggravent.
Les principaux symptômes de l'onychomycose :
- Changement de couleur de la plaque à ongles en jaune, noir, vert, marron ou gris ;
- séparation de la plaque à ongles du lit de l'ongle ;
- changement dans l'épaisseur de la plaque à ongles;
- Koilonychia – l’ongle devient concave et a la forme d’une cuillère à café ;
- Onychogryphose – l'ongle se plie comme le bec d'un oiseau de proie ;
- épaississement du lit de l'ongle;
- Modification de la surface de la plaque à ongles : formation de creux, de rainures, de crêtes ;
- Inflammation du pli de l'ongle.
Complications de l'onychomycose
Sans traitement, l'onychomycose chez les patients diabétiques peut entraîner des complications graves, telles que le pied diabétique - défauts ulcéreux des tissus mous avec lésions des tendons et des structures osseuses.
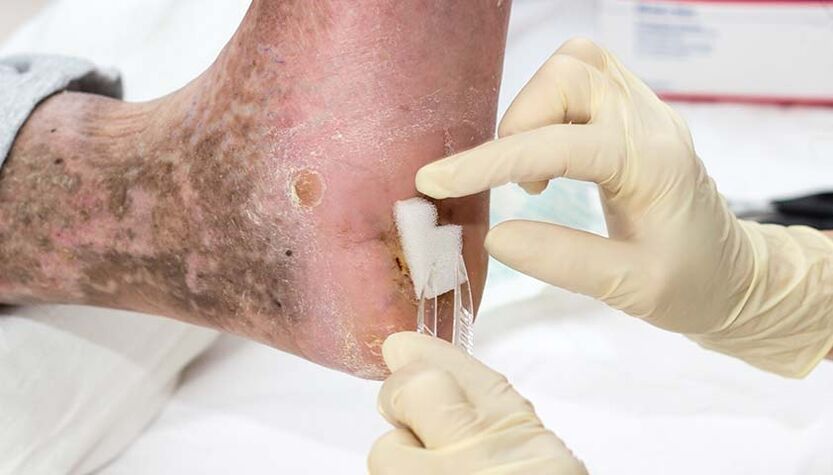
Chez les personnes atteintes d'une infection fongique à long terme, ainsi que dans le contexte d'un déficit immunitaire, l'onychomycose peut provoquer une réaction allergique grave. Cela s'explique par le fait que la colonie fongique et ses produits métaboliques agissent comme des sensibilisants - des déclencheurs auxquels le corps réagit avec une sensibilité accrue.
En conséquence, une réaction allergique se produit, qui peut avoir diverses manifestations : évolution plus sévère de l'asthme bronchique, apparition de foyers microbiens d'eczéma et développement d'urticaire.
Complications courantes de l'onychomycose :
- pied diabétique;
- réaction allergique;
- l'érysipèle chronique des extrémités est une lésion cutanée infectieuse ;
- Lymphostase – rétention de liquide lymphatique dans les tissus ;
- L'éléphantiasis (éléphantiasis, éléphantiasis) est un lymphœdème progressif simultané au remplacement du tissu adipeux sous-cutané par du tissu conjonctif.
Diagnostic de l'onychomycose
L'onychomycose est diagnostiquée et traitée par un dermatologue. Lors du rendez-vous, le médecin évalue l'état des ongles, de la peau, des muqueuses et des cheveux du patient. Il réalise une dermoscopie et examine la peau sous grossissement. Parallèlement à l'examen, le spécialiste réalise une anamnèse et interroge le patient sur son hygiène de vie, la qualité de son alimentation, ses habitudes domestiques et les mesures de soins. Si une onychomycose est suspectée, votre médecin vous prescrira des tests de laboratoire. En examinant les abrasions sur la plaque à ongles, une infection fongique peut être exclue ou confirmée. Le médecin peut également orienter le patient vers un examen microscopique et une culture.
Le diabète sucré peut aggraver considérablement l'évolution de l'onychomycose et entraîner des complications graves. Des études approfondies peuvent exclure ou confirmer ce diagnostic. Une formule sanguine complète permet d'évaluer l'état général du patient.
Traitement de l'onychomycose
Le traitement de l'onychomycose peut être local, systémique ou combiné. Un traitement correctif visant à éliminer les maladies concomitantes peut également être nécessaire. En thérapie locale, les médicaments antifongiques sont appliqués directement sur la plaque unguéale et les plis de l'ongle. Dans ce cas, le médicament est concentré à la surface de l'ongle et ne pénètre pas dans la circulation sanguine, ce qui élimine le risque d'effets secondaires.
Cependant, avec un traitement local, le médicament ne peut pas toujours atteindre la colonie fongique, surtout si elle est située profondément dans le lit de l'ongle. Avant d'appliquer des médicaments topiques, la partie affectée de l'ongle doit être retirée. À la maison, vous pouvez utiliser un patch kératolytique : il contient une petite quantité d'acide et peut ramollir l'ongle.
La thérapie systémique permet à l'antifongique de pénétrer dans la zone affectée par le sang, quelle que soit la profondeur de dissimulation de la colonie fongique.
Les principaux types de médicaments systémiques utilisés pour traiter l'onychomycose :
- antifongiques;
- Antiseptiques – ont des effets à la fois antifongiques et antibactériens ;
- Les médicaments à plusieurs composants peuvent également contenir des substances anti-inflammatoires.
Le schéma thérapeutique et la posologie du médicament sont déterminés par le médecin. En thérapie combinée, les traitements systémiques et locaux sont effectués simultanément. Cela vous permet d'augmenter l'efficacité du traitement et de raccourcir sa durée.
Le but de la thérapie corrective est de traiter les maladies concomitantes qui peuvent compliquer l'évolution de l'onychomycose. Il s'agit principalement du diabète sucré, des maladies thyroïdiennes et des maladies vasculaires (par exemple les varices). Les tactiques de traitement sont déterminées par le médecin et d'autres spécialistes qui, dans ce cas, s'occupent conjointement du patient.
Pronostic et prévention
Si vous consultez un médecin à temps, le pronostic de l'onychomycose est favorable : jusqu'à 80 % des patients traités avec des médicaments antifongiques se débarrassent définitivement de la maladie. Pour prévenir l'onychomycose, vous devez protéger vos pieds et vos mains des facteurs irritants et traumatisants et renforcer votre système immunitaire.
Mesures pour prévenir l'onychomycose :
- Changez de chaussettes quotidiennement ou plus souvent si vos pieds sont en sueur ou mouillés.
- aérer ou sécher les chaussures après les avoir portées ;
- Ne portez pas de pantoufles communes lors de votre visite.
- N'essayez pas de chaussures pieds nus dans un magasin.
- Utilisez une serviette personnelle pour vos pieds.
- Utiliser des outils individuels pour le soin des ongles (pinces, limes) ;
- Portez des chaussures dans la piscine ou au sauna.
- Surveillez la diversité de votre alimentation ;
- Évitez les situations stressantes.






















